Пневмовезикоскопическая дивертикулэктомия у детей: международное мультицентровое исследование
И.М. Каганцов1,2, В.В. Сизонов3, В.И. Дубров4, С.Г. Бондаренко5, О.С. Шмыров6, Н.Р. Акрамов7, А.В. Пирогов8, А.В. Кулаев6, В.Г. Сварич1,2
1 Государственное учреждение «Республиканская детская клиническая больница» Министерства здравоохранения Республики Коми; Россия, 167004, Республика Коми, Сыктывкар, ул. Пушкина 116/6.
2 Федеральное государственное бюджетное образовательное учреждение высшего образования «Сыктывкарский государственный университет имени Питирима Сорокина» Министерства науки и высшего образования Российской Федерации; Россия, 167001, Республика Коми, Сыктывкар, Октябрьский пр., 55.
3 Государственное бюджетное образовательное учреждение высшего образования «Ростовский государственный медицинский университет» Министерства здравоохранения Российской Федерации; Россия, 344022, Ростовская область, Ростов-на-Дону, пер. Нахичеванский, 29.
4 Учреждение здравоохранения «2-я городская детская клиническая больница» Комитет по здравоохранению Мингорисполкома; Республика Беларусь, 220020, Минск, ул. Нарочанская, 17.
5 Государственное учреждение здравоохранения «Клиническая больница скорой медицинской помощи № 7» Комитет здравоохранения Волгоградской области; Россия, 400002, Волгоградская область, Волгоград, ул. Казахская, 1.
6 Государственное бюджетное учреждение здравоохранения города Москвы «Морозовская детская городская клиническая больница Департамента здравоохранения города Москвы»; Россия, 119049, Москва, 4-й Добрынинский переулок, 1/9.
7 Федеральное государственное бюджетное образовательное учреждение высшего образования «Казанский государственный медицинский университет» Министерства здравоохранения Российской Федерации; Россия, 420012, Приволжский федеральный округ, РТ, Казань, ул. Бутлерова, 49
8 Государственное бюджетное учреждение здравоохранения Астраханской области «Областная детская клиническая больница имени Н.Н. Силищевой» Министерство здравоохранения Астраханской области; Россия, 414011, Астраханская обл., Астрахань, ул. Медиков, 6.
Дивертикул мочевого пузыря (ДМП) у детей является довольно редко встречающейся патологией. Среди детей, проходящих рентгенологическое обследование по поводу инфекции мочевыводящих путей, ДМП выявляется в 1,7% случаев [1]. Вторичные ДМП обусловлены инфравезикальной обструкцией и могут встречаться в любом возрасте. Врожденный ДМП возникает как локализованное выпячивание слизистой мочевого пузыря между дефектом его мышечных волокон. Чаше всего врожденный ДМП образуется в области заднебоковой стенки мочевого пузыря в области устьев мочеточника. Зачастую парауретеральный дивертикул сочетается с пузырно-мочеточниковым рефлюксом (ПМР) или обструкцией уретеровезикального соустья (УВС). Если ДМП имеет небольшие размеры и не сопровождается клиническими проявлениями, то лечения его не требуется. При ДМП, сопровождающихся клиническими проявлениями (боль, инфекция мочевой системы, гематурия, дисфункция мочеиспускания, ПМР или обструкция УВС), проводится оперативное лечение – дивертикулэктомия, которая может быть выполнена как внутрипузырным, так и экстравезикальным доступом [1]. В последнее время все чаще стали появляться публикации об удалении ДМП с использованием малоинвазивных технологий [2-6] , в том числе пневмовезикоскопического доступа. В данной работе представляется многоцентровой опыт проведения пневмовезикоскопической дивертикулэктомии у детей.
Цель исследования: улучшение результатов лечения детей с дивертикулом мочевого пузыря с применением пневмовезикоскопического малоинвазивного доступа.
МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ
Ретроспективному анализу подвергнуты истории болезни 22 детей с ДМП, оперированных с 2012 по 2019 годы в 7 клиниках России и Республике Беларусь. Мальчиков оперировано 16 (72,7%) человек, девочек – 6 (27,3%). Средний возраст пациентов на момент проведения операции составил 76 (от 6 до 203) месяцев.
Локализация дивертикула справа отмечена у 8 (36,4%) детей, слева – у 10 (45,4%), с двух сторон – у 4 (18,2%). Дебютом заболевания у 20 (90,1%) детей явилась острая инфекция мочевых путей, у 2 (9,9%) – проявления дисфункции мочеиспускания. У 7 отмечался изолированный ДМП, у 15 – парауретеральный дивертикул в сочетании с пузырно-мочеточниковым рефлюксом (ПМР) у 9 детей и обструкцией уретеровезикального соустья (УВС) – у 6 У всех детей выполнялся пневмовезикоскопический доступ с использованием 3 троакаров (5 и 3 мм). В случаях изолированного дивертикула производилось его вворачивание в просвет мочевого пузыря, иссечение и восстановление стенки мочевого пузыря. При сочетании дивертикула с ПМР или обструкцией УВС дополнительно производилась неоимплантации мочеточника по методике Cohen. В исследование не были включены дети с ДМП на фоне инфравезикальной обструкции и с множественными дивертикулами на фоне нейрогенной дисфункции мочевого пузыря.
Техника пневмовезикоскопической дивертикулэктомии.
Укладка больного на спине с разведенными в стороны ногами и подложенным под ягодицы валиком с целью создания наклона таким образом, чтобы промежность была ротирована кверху и максимально приближена к горизонтальному положению. Под контролем цистоскопа и на фоне тугого наполнения мочевого пузыря стерильным физиологическим раствором осуществляли временную фиксацию мочевого пузыря к передней брюшной стенке. Используя крупную колющую или режущую иглу с 0/0, 2/0 или 3/0 нитью производили через кожную фиксацию стенки мочевого пузыря к передней брюшной стенке тремя швами. Через переднюю брюшную стенку в мочевой пузырь непосредственно над местами его фиксации вводили три троакара. Первый (5 мм) для оптики, – в купол мочевого пузыря, примерно на середине расстояния между пупком и лоном, два манипуляционных (3 мм) – симметрично в правой и левой подвздошно-паховых областях. Жидкость в мочевом пузыре заменяли на углекислый газ, поддерживая его давление во время операции на уровне 10–12 мм рт. ст. В соответствующие троакары вводили лапароскоп и манипуляторы. Визуализировали дивертикул мочевого пузыря (рис.1А). Диссектором вворачивали дивертикул в просвет мочевого пузыря (рис.1Б). С помощью крючка электрокоагуляции выделяли ДМП у шейки (рис. 2А) с полным его отсечением (рис. 2Б). Затем производили ушивание дефекта слизистой и детрузора мочевого пузыря над областью дооперационной проекции ДМП. При сочетании дивертикула с ПМР или обструкцией УВС дополнительно производилась неоимплантация мочеточника по методике Cohen (15 детей). Всем пациентам дренировали мочевой пузырь уретральным катетером на срок в среднем 6 (1-14) дней. В случаях неоимплантации мочеточника устанавливали Double JJ стент на 3-4 недели. Троакары из полости мочевого пузыря удаляли, после чего накладывали швы на троакарные раны.
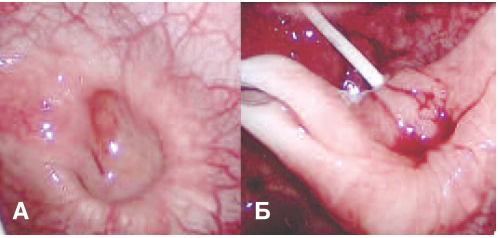
Рис. 1. А Визуализация дивертикул мочевого пузыря; Б Введение диссектора в просвет мочевого пузыря
Fig. 1. A Visualization of the diverticulum of the bladder; B Introduction of the dissector into the lumen of the bladder
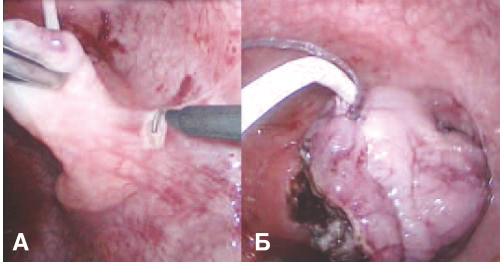
Рис. 2. А Выделение ДМП с помощью крючка электрокоагуляции; Б Отсечение ДМП
Fig. 2. A Isolation of BD using an electrocoagulation hook; B Cutting off the BD
РЕЗУЛЬТАТЫ
Конверсия во время операции произведена в трех (13,6%) наблюдениях и была связанна с утечкой газа в паравезикальное пространство, вследствие ненадежной фиксации троакаров и мочевого пузыря к передней брюшной стенке. Среднее время оперативного вмешательства составило 145 минут (70-270 минут). Среднее время дренирования мочевого пузыря катетером составило 6 дней (1-14 дней). Среднее время госпитализации пациентов – 8 суток (7-14 суток). Мочеточниковый стент удалялся на 14-28 сутки. Стент-ассоциированный пиелонефрит после операции отмечен у одного (4,5%) ребенка, лечение проводилось консервативно с возможно быстрым удалением стента. Осложнений в сроки наблюдения от 6 месяцев до 6 лет не отмечено ни у одного пациента. У одного (4,5%) мальчика отмечен рецидив дивертикула размером до 1 см без клинический проявлений, проводится наблюдение.
ОБСУЖДЕНИЕ
Дивертикул мочевого пузыря является редкой патологией в практике детского уролога-андролога. ДМП как правило выявляется при рентгенологическом обследовании у детей по поводу рецидивирующей инфекции мочевого пузыря или при нарушении функции мочеиспускания [1].
Точные причины формирования ДМП в настоящее время до конца не изучены. В 1979 году FD Stephens предположил, что выпячивание стенки мочевого пузыря обусловлено полным отсутствием или гипотрофией мышечного слоя (детрузора), несмотря на нормальное внутрипузырное давление [7]. JM Garat и соавт. в 2007 году, изучая гистологические особенности стенки дивертикула после хирургической резекции последнего у 7 пациентов, выявили, что мышечный слой присутствует в каждом резецированном дивертикуле, но гистологически мышечные волокна тонкие, что подтверждает теорию о гипотрофии мышечных волокон [8].
Абсолютные показания для хирургического лечения ДМП в настоящий момент не определены. Для случайно выявленного ДМП небольших размеров наблюдение является допустимым способом ведения пациента. Большие дивертикулы (более 3 см) наиболее часто подвергаются хирургическому лечению, что обусловлено высоким риском развития инфекции мочевыводящих путей, нарушения мочеиспускания и формирования конкрементов [1]. Показаниями к оперативному лечению ДМП являлись клинические проявления заболевания, такие, как инфекция мочевыводящих путей и дисфункция мочеиспускания. Размеры ДМП при этом имели второстепенное значение, в связи с определенными трудностями при их определении и субъективного характера измерений.
Традиционно, открытые хирургические вмешательства, как интратак и экстравезикальные, являлись методом выбора лечения пациентов с ДМП. В последние 20 лет с развитием эндоурологического инструментария, классической лапароскопии и роботических технологий, увеличилось количество публикаций, описывающих малоинвазивные методики хирургического лечения пациентов с ДМП, в том числе появились публикации об использовании пневмовезикоскопического доступа.
Идея введения газа в мочевой пузырь предложена более 50-ти лет назад J.B. Wear и соавт. в 1966 с целью извлечения трудно захватываемых инородных тел (в данном случае частиц парафина) из мочевого пузыря [9].
Впервые везикоскопический доступ в 1995 г. описали K Okamura и соавт. [10], опубликовав данные о 12 пациентах, которым в течение 2 лет выполняли тригонопластику. В 2001 г. I Gill и соавт. сообщили о 2 пациентах 10 и 11 лет с односторонним ПМР, которым была выполнена пневмовезикоскопическим доступом реимплантация мочеточников по методике Cohen с заполнением мочевого пузыря глицерином [11]. В 2005 г. C. Yeung и соавт. предложили для заполнения мочевого пузыря вместо глицерина использовать углекислый газ как в традиционной лапароскопии [12].
Впервые о везикоскопической дивертикулэктомии в сочетании с уретероцистонеоимплантацией у ребенка доложили T. Holger с коллегами в 2005 году [13]. В 2006 году V. Pansadoro с соавт. поделились опытом пневмовезикоскопической дивертикулэктомии у взрослого пациента [14].
В 2008 году H. Badawy и соавт. впервые сообщили об изолированной везикоскопической дивертикулэктомии у трех детей [15]. В последующем, ряд авторов представили публикации по результатам применения везикоскопического доступа для лечения ДМП [16-19]. Самая большая серия пациентов, подвергшихся дивертикулэктомии пневмовезикоскопическим доступом, представлена A. Marte и соавт. в 2015 году [20]. Они сообщили об успехе у 15 из 16 оперированных пациентов, только у одного ребенка был отмечен рецидив дивертикула без клинических проявлений со сроком наблюдения более 3 лет после операции. На основании своего опыта авторы предположили, что рутинное выполнение везикоскопической дивертикулэктомии может со временем стать «золотым стандартом» в лечении врожденных дивертикулов мочевого пузыря.
Все пациенты, оперированные нами, имели положительный результат хирургического лечения, лишь у одного ребенка мы отметили рецидив дивертикула без клинических проявлений. Мы не столкнулись с какимилибо серьезными осложнениями, повлиявшими на исход заболевания. Хирурги, участвовавшие в данных операциях, в трех случаях отметили интраоперационную утечку газа в паравезикальное пространство, что потребовало проведения открытого оперативного вмешательства. При этом каких-либо сложностей при проведении операции открытом доступом отмечено не было.
ВЫВОДЫ
Везикоскопическая резекция дивертикула мочевого пузыря выполняется немногочисленными клиниками и находится в стадии развития и накопления опыта. Анализ данных, полученных на базе 7ми отечественных и 1й зарубежной клиник и объединенных в данной работе, позволяет утверждать, что везикоскопический доступ является эффективным и безопасным подходом при лечении дивертикула мочевого пузыря у детей.
ЛИТЕРАТУРА
- Campbell-Walsh Urology [Book]/auth. Alan J. Wein Louis R. Kavoussi, Alan W. Partin, Craig A. Peters. Philadelphia: Elsevier 2016 p.3384-85.
- Jarrett TW, Pardalidis NP, Sweetser P, Badlani GH, Smith AD. Laparoscopic transperitoneal bladder diverticulectomy: surgical technique. J Laparoendosc Surg 1995 Apr;5(2):105-11.
- Fukatsu A, Okamura K, Nishimura T, Ono Y, Ohshima S. Laparoscopic extraperitoneal bladder diverticulectomy: an initial case report. Nihon Hinyokika Gakkai Zasshi 2001 Sep;92(6):636-9.
- Moreno Sierra J, Galante-Romo I, Ortiz-Oshiro E, Castillon-Vela IT, Fernandez-Perez C, Silmi-Moyano A. Bladder diverticulum robotic surgery: systematic review of case reports. Urol Int 2010; 85(4):381-5. doi: 10.1159/000319421
- Christman MS, Casale P. Robot-assisted bladder diverticulectomy in the pediatric population. J Endourol 2012 ;26(10):1296-300. doi: 10.1089/end.2012
- Meeks JJ, Hagerty JA, Lindgren BW. Pediatric robotic-assisted laparoscopic diverticulectomy. Urology 2009 ;73(2):299-301;
- Stephens FD. The vesicoureteral hiatus and paraureteral diverticula. J Urol 1979; 121:786–91.
- Garat JM, Angerri O, Caffaratti J, Moscatiello P, Villavicencio H. Primary congenital bladder diverticula in children. Urology 2007;70 (5):984–8.
- Wear JB. Cystoscopy with carbon dioxide irrigation. J Urol 1966; 96(5):828.
- Okamura K, Ono Y, Yamada Y, Kato T, Tsuji Y, Ohshima S, Miyake K. Endoscopic trigonoplasty for primary vesico-ureteric reflux. Br J Urol 1995;75(3):390-4.
- Gill IS, Ponsky LE, Desai M, Kay R, Ross JH. Laparoscopic cross-trigonal Cohen ureteroneocystostomy: novel technique. J Urol 2001;166(5):1811–1814.
- Yeung CK, Sihoe JD, Borzi PA. Endoscopic cross-trigonal ureteral reimplantation under carbon dioxide bladder insuflation: a novel technique. J Endourol 2005;19(3):295–299.
- Holger T, Jennifer S, Yeung C, Chan K. Pneumovesicoscopic Ureteral Reimplantation in Children with Vesicoureteral Reflux and Paraureteral (hutch) Diverticulum. ESPUAAP meeting, Upsala, Sweden 2005
- Pansadoro V, Emiliozzi P, Federico G, Martini M, Pansodoro A, Pizzo M, Scarpone P (Rome, Italy). Transvesical laparoscopic diverticulectomy. EAU meeting, Paris, France, 500000000 April 2006
- Badawy H, Eid A, Hassouna M, Elkarim AA, Elsalmy S. Pneumovesicoscopic diverticulectomy in children and adolescents: is open surgery still indicated? J Pediatr Urol 2008;4(2):146–149.
- Pansadoro V, Pansadoro A, Emiliozzi P. Laparoscopic transvesical diverticulectomy. BJU Int 2009;103(3):412-24. doi:10.1111/j.1464-410X.2008.08388.x. PMID: 19187360
- Marte A, Sabatino MD, Borrelli M, Del Balzo B, Nino F, Prezioso M. et al. Pneumovesicoscopic treatment of congenital bladder diverticula in children: our experience. J Laparoendosc Adv Surg Tech A 2010;20(1):87–90. doi: 10.1089/lap.2009.0001.
- Пирогов А.В., Сизонов В.В. Везикоскопический доступ у детей история и современное состояние проблемы. Детская хирургия 2017; 21(4): 211-216. [Pirogov A.V., Sizonov V.V. Vesicoscopic access in children: history and current status of the problem. Detskaya hirurgiya=Pediatric surgery 2017; 21(4): 211-216. (In Russian)].
- Pirogov AV, Sizonov VV, Kogan MI. Experience of 157 vesikoscopic operations in children. Urologiia 2017;6:00–00. Doi: https: //dx.doi.org/ 10.18565 / urology.2017.6.00-00.
- Marte A, Cavaiuolo S, Esposito M, Pintozzi L. Vesicoscopic Treatment of Symptomatic Congenital Bladder Diverticula in Children: A 7-Year Experience. Eur J Pediatr Surg 2016; 26(03): 240-244 DOI: 10.1055/s-0035-1551564
Статья опубликована в журнале “Экспериментальная и клиническая урология” №4 2019, 134-138