Эффективность и безопасность перкутанной нефролитотрипсии через верхнюю чашку
Гулиев Б.Г., Комяков Б.К., Стецик Е.О., Заикин А.Ю.
Сведения об авторах:
- Гулиев Б.Г. – д.м.н., профессор кафедры урологии Северо-Западного государственного медицинского университета имени И.И. Мечникова, руководитель Центра урологии с робот-ассистированной хирургией Мариинской больницы, Санкт-Петербург, gulievbg@mail.ru, AuthorID 601703
- Комяков Б.К. – д.м.н., профессор, заведующий кафедрой урологии Северо-Западного государственного медицинского университета имени И.И. Мечникова, Санкт-Петербург, komyakovbk@mail.ru, AuthorID 571741
- Стецик Е.О. – очный аспирант кафедры урологии СЗГМУ имени Мечникова, stetsik8@mail.ru
- Заикин А.Ю. – заочный аспирант кафедры урологии СЗГМУ имени Мечникова, zaikin.md@gmail.com
Перкутанная нефролитотрипсия (ПНЛ) в различных ее модификациях остается основным методом лечения крупных, множественных и коралловидных камней почки [1-3]. Эффективность данной операции и количество ее осложнений обычно связаны с клиническими особенностями самого пациента и характеристикой камня. ПНЛ наиболее часто выполняется через доступ в нижнюю чашечку, который считается менее безопасным. Однако при наличии сложных и коралловидных камней он может быть недостаточным для их максимального удаления или неудобным у больных камнями пиелоуретерального сегмента (ПУС) и верхней трети мочеточника. При этом более острый угол между нижней чашечкой и мочеточником значительно затрудняет осмотр ПУС и проксимальный участок мочеточника жестким нефроскопом, а у больных с наличием в анамнезе предыдущих операций на почке подобный доступ может быть опасными при резком перегибе эндоскопом может произойти разрыв паренхимы с кровотечением. В этих случаях альтернативой может быть «высокая» пункция чашечно-лоханочной системы (ЧЛС) через верхнюю чашечку, что обеспечивает прямой доступ к большей части полостной системы почки и в мочеточник [4-6].Данная методика позволяет удалить основную часть крупных и коралловидных камней, в особенности с множественными фрагментами в нижней группе чашечек. Кроме того, у этой группы больных на экскреторных урограммах и компьютерной томографии (КТ) почек нередко диагностируется достаточно расширенная верхняя чашечка, что облегчает ее пункцию под ультразвуковым наведением. Однако большинство авторов, занимающихся перкутанной хирургией нефролитиаза, считают, что доступ через верхнюю чашечку, выполненный выше 12 ребра, сопряжен большим числом осложнений [6-9]. Наиболее серьезными среди них являются повреждение плевральной полости с развитием гидро- или пневмоторакса, травмы печени или селезенки в зависимости от стороны оперируемой почки. По данным исследования группыCROES у больных, которым ПНЛ выполняли через верхнюю чашечку, процент развития гидроторакса составил 5,8% в отличие от 1,5% при доступе через нижнюю чашечку [10]. В литературе также в зависимости от доступа в ЧЛС встречаются разноречивые сведения об эффективности ПНЛ, проценте резидуальных камней и количестве других осложнений. Мыпровели сравнительный анализ результатов ПНЛ через нижнюю и верхнюю группу чашечек, выполненных в нашей клинике.
МАТЕРИАЛЫ И МЕТОДЫ
В данное исследование были включены результаты ПНЛ у 568 больных с первичными камнями почек, оперированных в клинике урологии СЗГМУ имени Мечникова на базе урологического отделения ГМПБ №2 и центра урологии с робот-ассистированной хирургией Мариинской больницы. Больных с рецидивными камнями и предыдущими операциями на почках и верхних мочевыводящих путях (ВМП) в исследование не включали. Мужчин было 360 (63,4%), женщин — 208 (36,6%). Средний возраст больных составил 48,6±15,2 (от 28 до 76) года. Они были распределены на две группы: I (основная) гр. – 240 (42,5%)пациентов, которым ПНЛ выполнялась через верхнюю чашечку; II (контрольная) гр. – 328 (57,5%) пациентов, им ПНЛ произведена через нижнюю чашечку. Характеристика больных обеих групп приведена в табл. 1. Из нее видно, что соотношение возраста и пола больных было идентичным в обеих группах. В первой группе преобладали пациенты с коралловидным нефролитиазом, камнями верхней чашечки и проксимального отдела мочеточника.
Всем больным кроме ультразвукового исследования почек и экскреторной урографии выполнялась спиральная КТ (СКТ). Она позволяла уточнить размеры и плотность камня, его стереометрическое расположение, морфофункциональное состояние почек и ВМП. На основании данных спиральной КТ создавали 3D модели ЧЛС, с помощью которых планировали ход предстоящей операции, выбирали оптимальную для пункции чашечку, обсуждали с пациентом возможные осложнения операции. Функцию почек определяли с помощью динамической сцинтиграфии. При наличии инфекции ВМП до операции проводилась антибактериальная терапия.
Для получения объективных результатов ПНЛ выполняли в положении на животе, использовали стандартные эндоскопы и инструменты. Пациенты, которым производилась микроперкутанная или бездренажная ПНЛ, были исключены из исследования. Вначале операции выполняли цистоскопию с катетеризацией мочеточника. Затем больного укладывали в положение на животе. В контрольной группе пункция ЧЛС производилась через нижнюю чашечку под ультразвуковым (208 пациентов) или в комбинации с рентгенологическим контролем (120 больных). В I группе доступ через верхнюю чашечку осуществлялся под ультразвуковым наведением в XI (186 больных) или в X межреберьях (54 больных). После пункции ЧЛС в обеих группах устанавливали жесткую струну J типа 0,038 дюйма длиной 100 см. Дилатацию пункционного хода осуществляли бужами Amplatz по одношаговой методике с установкой кожуха 26 или 28 Шр. Нефроскопию производили жестким эндоскопом фирмы Wolf диаметром 22 Шр. Для фрагментации камня использовали контактный ультразвуковой литотриптер Calcuson (Storz, Германия). После удаления сгустков крови и осмотра полостной системы почки проводили контактное дробление камня с удалением крупных фрагментов и отмыванием мелких осколков путем промывания ЧЛС через катетер Нелатона введением стерильного раствора с помощью шприца Жане. По кожуху Amplatz устанавливали баллонный катетер, который тампонировал пункционный ход, хорошо дренировал ЧЛС почки и позволял при необходимости выполнить антеградную пиелоуретерографию.
Между двумя группами проводился сравнительный анализ следующих параметров: время операции и госпитализации, количество интра- и послеоперационных осложнений. Для оценки достоверности сравниваемых параметров использовали критерий Стьюдента для параметрических и Манна-Уитни для непараметрических данных.
Таблица 1. Сведения о пациентах, которым выполнена перкутанная нефролитотрипсия
| Оцениваемые параметры | I Группа ПНЛ через верхнюю чашечку | II Группа ПНЛ через нижнюю чашечку |
|---|---|---|
| Количество больных, n | 240 | 328 |
| Возраст больных, лет | 45,2 ± 10,5 | 46,5 ± 9,0 |
| Пол (М/Ж) | 156/84 | 203/125 |
| Сторона локализации (Слева / Справа) | 116/124 | 156/172 |
| Размеры камней, см | 2,7 (2,5-3,8) | 3,0 (2,6 – 4,2) |
| Одиночные камни почки, п (%) | 116(48,3%) | *264 (80,5%) |
| Камень ПУС или верхней трети мочеточника, п (%) | *47 (22,4%) | 16(4,9%) |
| Камень верхней чашечки, п (%) | 12(5,0%) | – |
| Коралловидный нефролитиаз, п (%) | *65 (27,1%) | 48(14,6%) |
Примечание: * р< 0,05
Таблица 2. Результаты перкутанной нефролитотрипсии
| Изучаемые показатели | ПНЛ через верхнюю чашечку | ПНЛ через нижнюю чашечку |
|---|---|---|
| Среднее время операции (мин) | 56,0 ± 18,5 | 48,4 ± 14,5 |
| Объем кровопотери (мл) | 170 ±76 | 120 ±45 |
| Время госпитализации (дни) | 4,5 ± 1,8 | 4,2 ± 1,4 |
| Эффективность операции (%) | 85,8 | 90,8 |
| Послеоперационное обезболивание (дни) | 2,4 ± 1,0 | 2,2 ± 0,9 |
| Гемотрансфузия, п (%) | *17(7,1%) | 12(3,6%) |
| Травма плевральной полости, п (%) | 3(1,3%) | – |
| Перфорация лоханки, п (%) | 6 (2,5%) | 21 (6,4%) |
| Послеоперационная лихорадка, п (%) | 19(7,9%) | 30 (9,1%) |
| Общее количество осложнений, п (%) | 45(18,7%) | 63(19,2%) |
| Осложнения по Клавьену 1 — II ст, п (%). | 35(14,5%) | 72 (21,9%) |
| Осложнения по Клавьену III – V ст, п (%) | 10(4,2%) | 18(5,8%) |
РЕЗУЛЬТАТЫ
Операция была успешной у всех больных. Результаты ПНЛ в обеих группах в зависимости от изучаемых предоперационных показателей приведены в таблице 2. Из нее видно, что статистически достоверной разницы по объему кровопотери и срокам госпитализации между обеими группами не было. В I группе ПНЛ была эффективной у 206 (85,8%) из 240, а во II группе – у 298 (91,0%) из 328 больных. Однако количество пациентов с коралловидным нефролитиазом в I гр. преобладало по сравнению с II гр. (27,1%/14,6%), с чем можно объяснить меньшую эффективность ПНЛ через верхнюю чашечку. Чаще резидуальные камни у этих больных наблюдались в средней, затем в нижней группе чашечек. Поэтому при планировании ПНЛ по поводу полных коралловидных камней, в особенности через монодоступ, необходимо подробно обсудить с пациентом возможные осложнения и результаты операции, высокий риск резидуальных камней не только в труднодоступных, но и в находящихся вне зоны предполагаемого доступа чашечках. Перфорация ЧЛС в I гр. диагностирована у 2,5%, во II гр. – у 6,4%, наблюдаемая разница была достоверной (р<0,05). Это можно объяснить тем, что при доступе через нижнюю чашечку вектор пункционного хода направлен через нее далее в лоханку, поэтому при глубокой дилатации происходит ее перфорация. При доступе через верхнюю чашечку направление бужа ориентировано на саму чашечку или ее шейку, поэтому возможность перфорации лоханки значимо снижается. Повторные ПНЛ по поводу резидуальных камней не выполнялись. В I гр. к дополнительным вмешательствам прибегали у 34 (14,2%) больных (25 – дистанционная литотрипсия (ДЛТ), 9 – уретероскопия), а II гр. – у 33 (10,0%) (23 – ДЛТ, у 10 – уретероскопия). Травм органов брюшной полости мы не наблюдали. В основной группе были 3 (1,3%) случая повреждения плевральной полости, приведшего к гидро- (2) и гемотораксу (1). Этим больным выполнялась пункция и дренирование. В контрольной группе подобных осложнений не было. Гемотрансфузия проводилась у 17 (7,1%) пациентов I гр. и у 12 (3,6%) – II гр. Результаты динамической сцинтиграфии в послеоперационном периоде указывали на нормализацию уродинамики ВМП и улучшение функции почки.
Приводим клиническое наблюдение успешной ПНЛ при коралловидном камне.
Больная N, 57 лет, госпитализирована в клинику урологии с жалобами на боли в поясничной области слева. По данным СКТ выявлен коралловидный камень левой почки, расширение ее полостной системы (рис. 1 А, Б). Учитывая большие размеры камня и его локализацию решено выполнить ПНЛ через верхнюю чашечку. В положении пациента на животе под УЗ контролем произведена ее пункция, по жесткой струне перкутанный ход дилатирован и установлен кожух 28 Шр. Далее ригидным эндоскопом выполнена нефроскопия с ультразвуковой контактной литотрипсией и извлечением крупных фрагментов. Затем произведен осмотр нижней группы чашечек с удалением оставшихся осколков. При окончательном осмотре ЧЛС эндоскопом и УЗИ данных за резидуальные камни нет. Установлен нефростомический дренаж. Интра- и послеоперационных осложнений не было. На 2-е сутки выполнена антеградная пиелоуретерограмма справа (рис. 2): проходимость ВМП хорошая. Нефростомический дренаж извлечен, больная выписана на амбулаторное лечение.
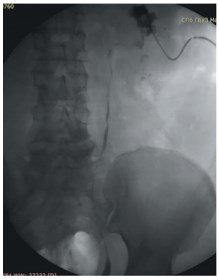
Рис. 1 А, Б. СКТ больной 57 лет. Визуализируется коралловидный камень левой почки и расширение ее полостной системы
В данном клиническом случае выполненная через верхнюю чашечку ПНЛ под УЗ контролем позволила избавить пациента от коралловидного камня.
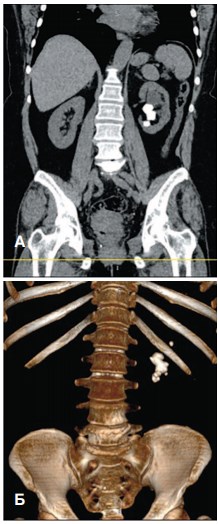
Рис. 2. Антеградная пиелоуретерограмма больной N после перкутанной нефролитотрипсии через верхнюю чашечку. Хорошая проходимость верхних мочевых путей, резидуальных камней нет
ОБСУЖДЕНИЕ
В настоящее время ПНЛ остается основным методом лечения больных с крупными и коралловидными камнями почек. Ее результаты, в особенности эффективность, зависят от многих факторов, среди которых основными являются правильно выполненный перкутанный доступ, его безопасная дилатация и контактное дробление камня. Первым шагом к успешной ПНЛ можно назвать выбор оптимальной для пункции чашечки. В клинической практике перкутанный доступ чаще выполняется через нижнюю чашечку, при этом локализации плеврального синуса и органов брюшной полости (печень, селезенка, кишечник) вне траектории пункции и опасность повреждения вышеперечисленных органов сведена до минимума. Но у определенной группы больных может потребоваться доступ через верхнюю чашечку. Показанием к нему могут быть коралловидный нефролитиаз, крупные камни верхней чашечки, ПУС или верхней трети мочеточника. При ПНЛ через нижнюю чашечку возможны технические сложности по удалению камней верхней чашечки или проксимального отдела мочеточника. Это может быть обусловлено такими особенностями ЧЛС почки, как острый угол между направлением нижней чашечки и мочеточника, строением лоханки и др. При подобной анатомии ЧЛС почки и попытке удаления камня мочеточника через нижнюю чашечку из-за выраженного перегиба паренхимы жестким нефроскопом может быть ее разрыв с развитием кровотечения.
Перкутанный доступ через верхнюю чашечку обеспечивает прямой путь вдоль длинной оси почки, позволяет осмотреть большую часть ЧЛС, облегчает манипуляцию ригидным нефроскопом и другими жесткими инструментами. Кроме того, нередко из-за обструкции шейки верхней чашечки лоханочной частью камня она бывает достаточно расширенной, что облегчает ее пункцию и безопасную дилатацию. Однако этот доступ в основном производится выше XII или XI ребер, что обусловливает развитие различных осложнений. По данным литературы частота легочных осложнений при ПНЛ увеличивается с более краниальной пункцией ЧЛС, что связано с анатомическими взаимоотношениями верхнего полюса почки с диафрагмой и плевральной полостью [6,8,11,12]. Пациенты с большим количеством жидкости в плевральной полости нуждаются в ее дренировании. Диагностика легочных осложнений зависит от выраженности симптомов. Признаками повреждения плевры могут быть плохое насыщение кислородом, одышка и тахипноэ, выделение воздуха из операционной раны после удаления кожуха. При подозрении на развитие подобного осложнения рекомендуется рентгенография грудной клетки, которая не всегда может быть информативной. У 89 пациентов после ПНЛ К. Оgan и соавт. оценивали чувствительность интраоперационной флюороскопии, рентгенографии и КТ грудной клетки на 1-й день после операции, которая составила 1%, 8% и 38%, соответственно. Первые два исследования демонстрировали высокие ложноотрицательные показатели по сравнению с КТ, хотя у большинства больных объем жидкости в плевральной полости был клинически незначимым [13]. R. Munver и соавт. сравнивали надреберный и подреберный доступы у 240 пациентов, у 98 (40,8%) из которых пункция ЧЛС производилась в межреберье. Легочные осложнения при надреберном доступе наблюдались у 7 (7,1%) из 98 больных (1,4% – над XII и 23,1% – над XI ребром). Таким образом, по их данным частота данного осложнения была в 16 раз выше при ПНЛ над XI ребром, чем при доступе над XII ребром. Примечательно, что в одном случае была травма плевральной полости при подреберной ПНЛ [14]. В нашей серии легочные осложнения наблюдались только в основной группе и составили 1,3%.
В исследовании CROES по ПНЛ изолированный монодоступ через нижнюю (I группа) и верхнюю (II группа) чашечку использовался у 3112 (69,2%) и 403 (9,0%) больных, соответственно [10]. Общее количество периоперативных осложнений было выше во второй группе (23,5%/ 16,1%, р<0,001). Однако осложнения по Клавьену III-V степени отличались незначительно (5,5%/3,2%). Перфорация ЧЛС во IIгр. была сравнимо меньше (3,2%/1,8%), но легочные осложнения были достоверно выше (5,8%/1,5%). Мы поддерживаем мнение В. Lojanapiwat и S. Prasopsuk, которые считают, что низкий уровень травмы лоханки обеспечивается прямым перкутанным трактом вдоль почечной оси при доступе через верхнюю чашечку. Они также наблюдали высокий процент легочных осложнений при надреберном доступе (15,3%/1,4%) [15]. По данным того же исследования при ПНЛ гемотрансфузии проводились у 7,3% и 4,0% больных в I и II группах, соответственно. Эффективность ПНЛ во II гр. составила 77,1% и повторное лечение применялось у 15,5% больных, в I гр. эти показатели составили 81,6% и 11,4%, соответственно. Количество коралловидных камней было достоверно выше во II гр. (15,5%/21,7%, р<0,001), с чем можно объяснить относительно низкую эффективность ПНЛ.
В нашей серии также при ПНЛ через верхнюю чашечку эффективность операции была ниже (85,8%/ 90,8%), а количество коралловидных камней было сравнительно больше (25,6%/ 14,8%). Однако R. Singh и соавт. при ПНЛ через верхнюю чашечку у больных со сложными камнями почек наблюдали достоверно более высокую эффективность, чем при операции через нижнюю чашечку (90,7%/76,4%). Этот факт они объясняют адекватным доступом к многим чашечкам при ПНЛ через верхнюю чашечку, который позволяет легко манипулировать нефроскопом и инструментами в ЧЛС [8]. Подобные результаты также были получены M.Aron и соавт. и N.R. Netto и соавт. [4,5]. M. Aron и соавт. выполнили ПНЛ через верхнюю чашечку у 33 и через нижнюю чашечку у 69 пациентов, и эффективность операции была выше в первой группе [4]. N.R. Netto и соавт. в исследование включали 16 и 70 пациентов, эффективность ПНЛ была 84,5% и 80%, соответственно [5].
C. Wong и R. Leveillee сообщали об безопасности и эффективности ПНЛ через верхнюю чашку при лечении больных с коралловидным нефролитиазом [16]. Сложные почечные камни, заполняющие множественные нижние чашечки, также являются возможным показанием к ПНЛ через верхнюю чашечку, что обеспечивает оптимальный доступ к ним, быстрый и хороший клиренс с одной пункцией и меньшей потребностью во вторичных операциях. Использование гибкой нефроскопии при этих камнях из-за прямого легкого доступа ко всей полостной системе может улучшить результаты ПНЛ через верхнюю чашечку. Так С. Wong и R. Leveillee дополнительно использовали гибкую нефроскопию после максимального удаления коралловидного камня жестким эндоскопом, что позволило у 43 (95%) из 45 пациентов полностью избавить от резидуальных фрагментов [16].
ЗАКЛЮЧЕНИЕ
Перкутанный доступ через верхнюю чашечку обеспечивает прямой доступ к основной части ЧЛС почки и пиелоуретеральному сегменту. ПНЛ через высокий пункционный ход позволяет удалить максимальную часть коралловидного камня и извлечь конкременты верхней трети мочеточника. Наиболее частым осложнением межреберной пункции ЧЛС являются травмы плевральной полости, лечение которых зависит от выраженности симптомов у пациента, иногда требуется денирование плевральной полости. Эффективность ПНЛ при доступе через верхнюю чашечку сравнительно меньше, чем при операции через нижнюю чашечку, что может быть связано с относительно большим количеством больных с коралловидным нефролитиазом. Дополнительная ревизия ЧЛС гибким нефроскопом позволяет снизить количество резидуальных камней и улучшить результаты ПНЛ.
ЛИТЕРАТУРА
- Turk C, Petrik A, Sarica K, Seitz C, Skolarikos A, Straub M,et al. EAU Guidelines on interventional treatment for urolithiasis. Eur Urol 2016; 69(3):475-482. doi: 10.1016/j.eururo.2015.07.041.
- Armitage JN, Irving SO, Burgess NA. British Association of Urological Surgeons, Section of Endourology. Percutaneous nephrolithotomy in the United Kingdom: results of a prospective data registry. Eur Urol 2012;61(6):1188-93. doi: 10.1016/j.eururo.2012.01.003.
- de la Rosette J, Assimos D, Desai M, Gutierrez J, Lingeman J, Scarpa R, et al. CROES PCNL Study Group. The Clinical Research Office of the Endourological Society Percutaneous Nephrolithotomy Global Study: indications, complications, and outcomes in 5803 patients. J Endourol 2011;25(1):11-7. doi: 10.1089/end.2010.0424.
- Aron M1, Goel R, Kesarwani PK, Seth A, Gupta NP. Upper pole access for complex lower pole renal calculi. BJU Int. 2004; 94(6):849-52.
- Pedro RN, Netto NR. Upper-pole access for percutaneous nephrolithotomy. J Endourol 2009;23(10):1645-7. doi: 10.1089/end.2009.1531.
- Mousavi-Bahar SH, Mehrabi S, Moslemi MK. The safety and efficacy of PCNL with supracostal approach in the treatment of renal stones. Int Urol Nephrol 2011;43(4):983–987. doi: 10.1007/s11255-011-9916-y
- Patel AP, Bul D, Pattaras J, Ogan K. Upper pole urologist-obtained percutaneous renal access for PCNL is safe and efficacious. Can J Urol 2017; 24(2): 8754- 8758.
- Singh R, Kankalia SP, Sabale V, Satav V, Mane D, Mulay A, et al. Comparative evaluation of upper versus lower calyceal approach in percutaneous nephrolithotomy for managing complex renal calculi. Urol Ann 2015;7(1):31-5. doi: 10.4103/0974-7796.148591.
- Kara C1, Değirmenci T, Kozacioglu Z, Gunlusoy B, Koras O, Minareci S. Supracostal Approach for PCNL: Is 10th and 11th intercostal space safe according to Clavien classification system? Int Surg 2014;99(6):857-62. doi: 10.9738/INTSURG-D-13-00167.1.
- Tefekli A, Esen T, Olbert PJ, Tolley D, Nadler RB, Sun YH, et al. Isolated upper pole access in PCNL a large-scale analysis from the CROES percutaneous nephrolithotomy global study. J Urol 2013;189(2):568-73. doi: 10.1016/j.juro.2012.09.035.
- Assaf E, Chalhoub K, Lteif E, Aoun R, Ashou R, Jabbour M. A dynamic anatomical description of the parietal pleura setting safety limits for intercostal percutaneous access. J Endourol 2018; 32 (10):919-922. doi: 10.1089/end.2018.0309.
- McAllister M, Lim K, Torrey R, Chenoweth J, Barker B, Baldwin DD. Intercostal vessels and nerves are at risk for injury during supracostal percutaneous nephrostolithotomy. J Urol 2011;185(1):329-34. doi: 10.1016/ j.juro.2010.09.007.
- Ogan K, Corwin TS, Smith T, Watumull LM, Mullican MA, Cadeddu JA, et al. Sensitivity of chest fluoroscopy compared with chest CT and chest radiography for diagnosing hydropneumothorax in association with percutaneous nephrostolitholomy. Urology 2003;62(6):988- 992.
- Munver R, Delvecchio FC, Newman GE, Preminger GM. Critical analysis of supracostal access for percutaneous renal surgery. J Urol 2001; 166(4):1242–1246.
- Lojanapiwat B, Prasopsuk S. Upper-pole access for percutaneous nephrolithotomy: comparison of supracostal and infracostal approaches. J Endourol 2006;20(7):491-4.
- Wong C, Leveillee RJ. Single upper-pole percutaneous access for treatment of > or = 5-cm complex branched staghorn calculi: is shockwave lithotripsy necessary? J Endourol 2002; 16(7):477-81.
Статья опубликована в журнале “Экспериментальная и клиническая урология” №2 2019 г., стр. 54-59